文章信息
- 胡思源, 李晓璇
- HU Siyuan, LI Xiaoxuan
- 中药治疗小儿腹泻病临床试验设计与评价概要
- Highlight of Clinical research design and evaluation of Chinese materia medica for the treatment of pediatric diarrhea
- 天津中医药, 2018, 35(8): 564-568
- Tianjin Journal of Traditional Chinese Medicine, 2018, 35(8): 564-568
- http://dx.doi.org/10.11656/j.issn.1672-1519.2018.08.02
-
文章历史
- 收稿日期: 2018-04-20
2. 天津中医药大学, 天津 300193;
3. 天津市滨海新区妇女儿童保健和计划生育服务中心, 天津 300459
腹泻病是一组多病原、多因素引起的以腹泻为主要症状并常伴有呕吐的综合征。感染性腹泻在中国5岁以下儿童的疾病负担呈逐年减轻趋势,至2010年伤残调整生命年已降至每年15.9万人[1-3]。
小儿腹泻病,按病因可分为感染性和非感染性。按病程可分为急性、迁延性和慢性腹泻,腹泻持续时间分别在2周以内、2周~2个月和2个月以上。按病情可将急性感染性腹泻分为轻、中、重3型。按粪便性状可分为水样和痢疾样腹泻(又称出血性腹泻)[1, 4-6]。欧洲循证指南提出的“急性胃肠炎”,以腹泻伴或不伴发热、呕吐为诊断要点,与“急性感染性腹泻”疾病内涵实质相同[7-8]。
急性感染性腹泻病的治疗目标,主要是预防和纠正脱水、缩短腹泻病程。具体措施除补液、饮食治疗和补充锌剂外,还可采用益生菌、蒙脱石散、消旋卡多曲等药物治疗。即使怀疑为细菌性腹泻时,不首先推荐使用抗生素;针对痢疾样腹泻、疑似霍乱合并重度脱水、免疫缺陷病、早产儿以及有慢性潜在疾病的儿童,推荐应用抗生素治疗;针对迁延性和慢性腹泻病,以消除已明确存在的病因(如感染、饮食因素或原发病等)、维持足够的营养摄入、满足正常的生长发育为治疗原则[4-11]。
腹泻病以大便次数增多、粪质稀薄为特征者,可归属中医“泄泻”范畴。主要病位在脾胃,病机为胃主腐熟水谷以及脾主运化水湿、水谷精微的功能受损。临床常见证候主要包括风寒泻、湿热泻、伤食泻、脾虚泻、脾肾阳虚泻[12]。治疗总以运脾化湿为基本法则,具体包括清肠化湿、祛风散寒、消食导滞、健脾益气、温补脾肾等治法[13]。近年来,一些中成药如儿泻停颗粒、止泻保童颗粒、小儿肠胃康颗粒等,已在本病治疗中发挥出中医个体化、多靶点、整体调节的优势,且取得了高等级的循证证据[14-16]。
1 适应症定位与试验目的用于小儿腹泻病的中药临床研究的适应症定位,主要包括:1)急性水样(便)腹泻(主要包括轮状病毒肠炎、肠毒素大肠埃希菌肠炎、急性胃肠炎等)。2)迁延性和慢性腹泻(可限定在急性腹泻后迁延所致者)。3)食饵性腹泻(中医称伤食泻)等[14-16]。根据药物的作用机制,其有效性评价的研究目标,可以首先从对症治疗和对病治疗两个角度考虑。对症治疗,即改善腹泻症状,可以选择急性水样腹泻或迁延性和慢性腹泻为适应症,以腹泻症状的有效率或起效时间等,作为主要评价指标;对病治疗,即祛除腹泻病因、缩短病程,可以选择急性轮状病毒肠炎、迁延性和慢性腹泻或食饵性腹泻等为适应症,以腹泻治愈(或止泻)时间/率等,作为主要评价终点。其安全性观察,应结合品种的前期安全性研究数据,腹泻病高发于婴幼儿和学龄前儿童的特点,合理选择观察指标。
2 试验总体设计一般采用随机、盲法、平行对照、多中心临床试验的方法。1)对照:急性水样腹泻或轮状病毒性肠炎大多病程自限,无论对症、对病治疗,均可在补液治疗的基础上,采用安慰剂或(和)阳性药对照。应优先选择有充分循证依据支持的中、西药物为阳性对照药,如蒙脱石散[14-15]。2)分层随机化:根据研究需要,可考虑以6个月、1岁、3岁、6岁作为年龄段划分的节点界限,以探索各年龄段用药方法的合理性。3)联合/加载试验设计:根据适应症的临床特点,可以选择液体疗法、营养疗法、益生菌制剂和/或锌制剂等作为基础治疗,但应考虑尽量避免或减少这些基础治疗对有效性评价的影响[17-21]。4)样本量估算:确证性试验应估算样本量,可以借鉴前期临床研究中的有效性研究数据。
3 诊断与临床分类标准小儿腹泻病及其临床分类诊断,建议参照WHO和联合国儿童基金会(UNICEF)发表的《腹泻病临床管理指南》(2005)[11]、方鹤松主编的《小儿腹泻病学》(2009)[1]。两者均以大便性状异常改变(呈稀便、水样便、黏液便或脓血便)作为腹泻病诊断的必要条件,以大便次数异常增多(每日≥3次)为辅助条件。需要说明:1)第1条必须具备,第2条辅助条件,只要大便性质异常,每日1次也算腹泻。2)如果大便性质正常,即使每日大便3次以上也不算腹泻。3)纯母乳喂养婴儿大便较稀、不成形,但不是腹泻。轮状病毒性肠炎、食饵性腹泻等特定临床类型的研究,应选择或制定以各类型的主要临床症状、体征和实验室检查为要点的诊断标准[3-5]。
腹泻病的病因、病情、病程和脱水程度的分类标准,可参照《中国腹泻病诊断治疗方案》(1998)[4]和《中国儿童急性感染性腹泻病临床实践指南》(2016)[5]。国外的临床分类方法与国内略有差异:1)《尼尔森儿科学》将腹泻2周或以上者均归为“慢性腹泻”[10]。2)《欧洲儿童急性胃肠炎处理循证指南(2014版)》推荐采用修正后Vesikari量表评价急性胃肠炎的整体严重程度,按腹泻、呕吐、发热的程度和诊治情况分3级,不同于国内基于脱水和中毒症状进行分类的方法[7-8]。3)国外采用“临床脱水量表(CDS)”对急性胃肠炎患者的脱水程度进行分类,相对而言,其临床可操作性更强,但国内量表的条目更全面[7-8]。
4 辨证标准建议参照《中医儿科常见病诊疗指南》(2012)[13]制定,也可以由课题组基于中医理论、临床经验、药物及其适应症的特点自行拟定[15],但应以大便性状、频次异常的相关症状为主症。
4.1 风寒泻1)主症:大便清稀,夹有泡沫,臭气不甚。2)兼症:①肠鸣腹痛;②恶寒发热;③鼻流清涕;④咳嗽。3)舌脉指纹:①舌质淡,苔薄白;②脉浮紧或指纹淡红。具备主症+兼症2项,参考舌脉指纹,即可辨证。
4.2 湿热泻1)主症:大便水样,或如蛋花汤样,泻势急迫,量多次频,气味秽臭,或夹少许黏液。2)兼症:①腹痛阵作;②发热;③烦躁哭闹;④口渴喜饮;⑤食欲不振;⑥恶心呕吐;⑦小便短黄。3)舌脉指纹:①舌质红,苔黄腻;②脉滑数或指纹紫。具备主症+兼症4项,参考舌脉指纹,即可辨证。
4.3 伤食泻1)主症:大便稀溏,夹有乳凝块或食物残渣,气味酸臭,或如败卵。2)兼症:①脘腹胀满;②便前腹痛,泻后痛减,或腹部胀痛拒按;③嗳气酸馊;④呕吐;⑤不思乳食;⑥夜卧不安。3)舌脉指纹:①舌苔厚腻,或微黄;②脉滑实或指纹滞。具备主症+兼症3项,参考舌脉指纹,即可辨证。
4.4 脾虚泻1)主症:大便稀溏,色淡不臭,时轻时重。2)兼症:①常食后即泻;②面色萎黄;③形体消瘦;④神疲倦怠。3)舌脉指纹:①舌淡苔白;②脉缓弱或指纹淡。具备主症+兼症2项,参考舌脉指纹,即可辨证。
4.5 脾肾阳虚泻1)主症:久泻不止,大便清稀,澄澈清冷,完谷不化。2)兼症:①脱肛;②形寒肢冷;③面白无华;④精神萎靡;⑤寐时露睛;⑥小便色清。3)舌脉指纹:①舌淡苔白;②脉细弱或指纹色淡。具备主症+兼症3项,参考舌脉指纹,即可辨证。
5 受试者的选择 5.1 受试人群与纳入标准应依据适应症和研究目标,合理选择受试人群。对症治疗者,一般选择急性水样腹泻或慢性和迁延性腹泻患儿人群;对病治疗者,可以选择急性轮状病毒性肠炎、食饵性腹泻、急性腹泻后的迁延性和慢性腹泻等患儿人群。受试者应同时符合小儿腹泻病诊断标准、分类标准和辨证标准。年龄范围的合理选择,主要结合适应症的高发年龄段,一般以6个月~4岁(<5岁)的足月儿为主。对于缩短急性腹泻病程的研究,应限定入组时患儿的病程,一般不超过72 h。从保护受试者安全的角度出发,还可以限定脱水程度,一般在轻至中度[14, 19-20]。
5.2 排除标准病例排除标准的制定,主要从药物的适应症定位、避免干扰疗效评价、保护受试者安全等方面综合考虑。1)应除外侵袭性细菌感染性腹泻/痢疾样腹泻,如肉眼所见黏液、脓血便,或粪便镜检发现脓/白细胞≥5个/视野(Hp)和/或红细胞≥3个/Hp[14-15]。2)除外其他病因/疾病导致的腹泻,包括霍乱、痢疾、阿米巴痢疾、伤寒、副伤寒、寄生虫感染等特殊致病原所致者,先天性巨结肠、短肠综合征、先天性腹泻、吸收不良综合征(如双糖酶缺乏)等解剖缺陷或先天因素所致者,炎症性肠病、胰腺功能不全、囊性纤维化、内分泌疾病、肿瘤、人类免疫缺陷病毒(HIV)感染、免疫缺陷病等疾病所致者,以及症状性腹泻、过敏性腹泻、肠易激综合征、抗生素相关性腹泻、食物中毒等[4, 9-10]。3)需要排除合并重度脱水、重度营养不良(如体质量/身长低于参考值的第3个百分位数)或水肿[19-21],以及频繁呕吐无法进食者。4)合并心、肾、消化及造血系统等严重原发病,入组前用药可能严重影响有效性评价,对试验用药物及其成分过敏,根据研究者的判断容易造成失访,也要考虑排除。
5.3 受试者退出标准为保护受试者,应制定疾病相关的研究者决定退出标准。主要包括:1)脱水程度加重,如轻度转至中/重度。2)出现感染中毒症状或低血容量性休克相关症状或体征,如烦躁、精神萎靡、嗜睡、面色苍白、高热或体温不升,外周白细胞计数明显增高。3)营养不良程度的加重(慢性腹泻)。
6 基础治疗和合并治疗的规定一般情况下,应根据受试者的脱水程度,以低渗口服补液盐(ORS)或口服补液疗法(ORT),甚至静脉液体疗法,作为基础治疗。参照WHO/UNICEF《腹泻病临床管理指南》(2005)[11]、《中国儿童急性感染性腹泻临床实践指南》(2016)[5],以急性水样便腹泻为适应症或目标载体的研究,均需继续喂养,以保证充足的能量和营养[20]。为观察药物的“绝对”疗效,在充分保证受试者安全的前提下,基础治疗方案中可以不包含具有高等级循证证据支持的药物(尤其是一线用药),如锌制剂、益生菌制剂、肠黏膜保护剂等。试验中,一般应禁用抗生素,有明确止泻作用的中、西药物(包括消旋卡多曲、明胶单宁酸、黄连素等),以及其他同类中药。也不得配合推拿、捏脊、中药敷贴等物理疗法。
7 有效性评价 7.1 基线指标和诊断指标基线指标主要包括人口学资料(如性别、年龄、胎龄、体质量、身长(高)、主要喂养方式),基础疾病(如营养不良),感染源接触史、传染病患者接触史,病程,脱水程度,疫苗接种史,以及诊前用药等。
诊断指标主要包括血常规、大便常规、大便细菌培养和病毒检测、大便寄生虫检测、血气分析、血清电解质等。
7.2 有效性评价指标及观测时点用于小儿腹泻病的中药,无论对症治疗、对病治疗,均可通过观察大便性状和频次的改变,评价治疗效果。对症治疗,通常以治疗3、5 d的腹泻症状有效率,作为主要评价终点;对病治疗,一般以腹泻治愈(或止泻)时间/率等,作为主要评价指标,也常评价中医证候疗效、止泻起效时间/率、大便性状和频次、大便日排泄总量、日补液量[包括口服补液盐(ORS)和口服补液(ORT)]、体质量、住院时间,以及伴随症状(如发热、呕吐、腹痛)等[14-16, 19-22],但一般作为次要评价指标。大便性状和频次,以及大便日排泄总量、日补液量、体质量,以及伴随症状情况,基线和试验中每24 h记录1次,试验终点评价。腹泻症状有效率,腹泻治愈(或止泻)时间/率,试验终点评价。中医证候积分/疗效,基线、中间访视点(如有)和试验终点记录,试验终点评价。
7.3 有效性评价方法 7.3.1 症状疗效腹泻症状有效率的评价,可参照1998年全国腹泻病防治研讨会《腹泻病疗效判断标准的补充建议》,以显效和有效的合计例数作为分子计算[23]。
7.3.2 中医证候疗效中医证候疗效的评价标准,目前可参照《中医儿科常见病诊疗指南》(2012)[13]、《中药新药临床研究指导原则(试行)》(2002)[24]制定,也可同时结合药物的中医适应证候特点由课题组自行拟定[15]。据此标准,采用尼莫地平法即可计算中医证候疗效。由课题组制定的小儿腹泻病基于证候的症状体征分级量化标准,见表 1。
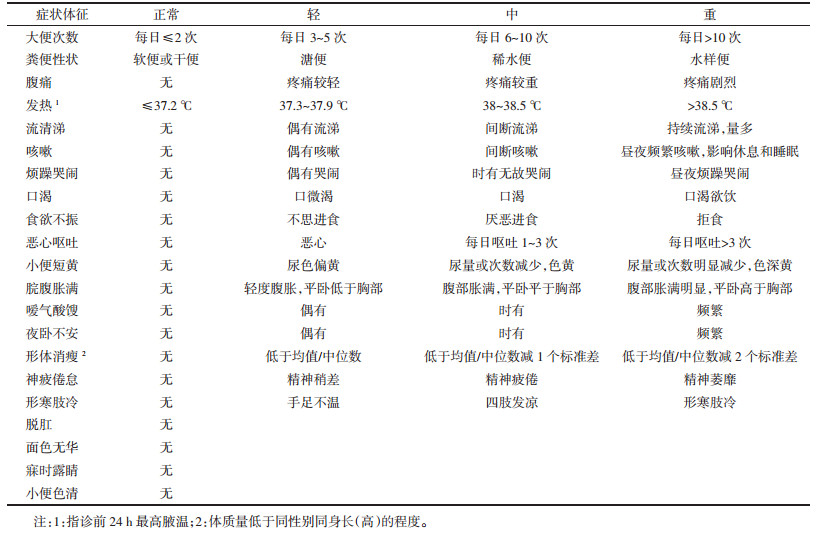
|
“治愈”或“止泻”,可以定义为连续2次出现成形便或连续24 h未排便。大便性状变化的评价,可考虑采用国际公认且广泛应用于儿童群体的Bristol粪便形态量表(BSFS),或采用改良Bristol粪便形态量表(mBSFS),后者可由6岁以上受试者在研究者辅助阅读量表详情后独立完成评价。“止泻起效”,可以定义为粪便性状的Bristol粪便形态分级减轻至少一级。
8 安全性观察除血、尿、便常规及肝肾功能、心电图等常规指标外,观察用于小儿腹泻病中药的安全性,还应包括以下指标:1)因腹泻病易出现电解质和酸碱平衡的紊乱,应考虑监测血清电解质(血清K+、Na+、Cl-、Ca2+),进行血气分析[二氧化碳结合力(CO2CP)、人体酸碱代谢(BE)]。2)根据品种的毒性靶器官和前期研究基础,选择相应的安全性指标或增加检测的次数。3)小儿慢性腹泻适应症的疗程较长,必要时应增加生长发育指标,如身高和体质量等。上述安全性指标的观测时点,一般在基线、治疗结束2个时点进行。
9 试验流程小儿急性腹泻病自然病程短,一般无法设置导入期。应根据研究目的、指标观测需要及试验用药的作用特点,合理设定治疗观察期,一般急性腹泻3~7 d,慢性和迁延性腹泻5~14 d甚至更长。治疗观察期较长者,可以考虑设计若干个中间访问时点。对症治疗药物,一般无需设计随访期;对病治疗药物,需在止泻后至少观察24 h[19-21]。
10 试验的质量控制为提高受试者依从性和数据记录的准确性,小儿腹泻病临床试验推荐使用《受试者日志》。患儿和/或其监护人应在日志中及时记录以下内容:大便性状和频次,以及大便日排泄总量、日补液量、体质量,以及伴随症状情况等。
11 小结文章针对治疗小儿腹泻病中药具有较好疗效的适应症类型,从对症治疗和对因治疗两个角度,有效性评价和安全性观察两个方面,系统阐述了中药治疗小儿腹泻病临床试验在总体设计、诊断与分类标准、辨证标准、受试者的选择、合并用药、有效性评价、安全性观察、试验流程、试验的质量控制等方面的技术要点和特点,希望能丰富儿科疾病中药临床评价的方法学内容,提高小儿腹泻病临床试验设计水平,主要适用于急性水样腹泻、迁延性和慢性腹泻、食饵性腹泻的病证结合类中药的临床试验设计。
| [1] | 方鹤松. 小儿腹泻病学[M]. 北京: 人民卫生出版社, 2009. |
| [2] | WHO. Diarrhoealdisease: Fact sheet[EB/OL]. [2017-5]. http://www.who.int/.mediacentre/factsheets/fs330/en/. |
| [3] | 王琦琦, 么鸿雁, 胡跃华, 等. 中国1990年与2010年感染性腹泻的疾病负担及变化研究[J]. 疾病监测, 2016, 31 (3): 233–239. |
| [4] | 方鹤松, 魏承敏, 段恕诚, 等. 中国腹泻病诊断治疗方案[J]. 中国实用儿科杂志, 1998, 13 (6): 381–384. |
| [5] | 中华医学会儿科学分会消化学组, 《中华儿科杂志》编辑委员会. 中国儿童急性感染性腹泻病临床实践指南[J]. 中华儿科杂志, 2016, 54 (7): 483–488. DOI:10.3760/cma.j.issn.0578-1310.2016.07.002 |
| [6] | World Health Organization. The treatment of diarrhea: a manual for physicians and other senior health workers[EB/OL]. (2005-1-1)[2017-9-10]. http://www.eldis.org/document/A61867. |
| [7] | Guarino A, Ashkenazi S, Gendrel D, et al. European Society for Pediatric Gastroenterology, Hepatology, and Nutrition/European Society for PediatricInfectious Diseases Evidence-Based Guidelines for theManagement of Acute Gastroenteritis in Children inEurope:Update 2014[J]. Journal of Pediatric Gastroenterology & Nutrition, 2014, 59 (1): 132–152. |
| [8] | 方铁夫译. 欧洲儿童急性胃肠炎处理循证指南(2014年版)[J]. 中华儿科杂志, 2015, 53 (7): 499–509. DOI:10.3760/cma.j.issn.0578-1310.2015.07.008 |
| [9] | 江载芳, 申昆玲, 沈颖. 诸福棠实用儿科学[M]. 第8版. 北京: 人民卫生出版社, 2015. |
| [10] | 美·贝尔曼(BehrmanR. E. ), 美·克里格门(Kliegman, R. M. ), 美·詹森(JensonH. B. )著. 沈晓明, 朱建幸, 孙锟译. 尼尔森儿科学[M]. 第17版. 北京: 北京大学医学出版社, 2007: 1520, 1613-1624. |
| [11] | USAID, UNICEF, World Health Organization. Diarrhoea treatment guidelinesincluding new recommendations for the use of ORS and zinc supplementation forclinic-based healthcare workers[EB/OL]. [2017-11-13]. http://www.who.int/maternal_child_adolescent/documents/a85500/en/. |
| [12] | 汪受传. 中医儿科学[M]. 第2版. 北京: 中国中医药出版社, 2007: 100-106. |
| [13] | 中华中医药学会. 中医儿科常见病诊疗指南[S]. 北京: 中国中医药出版社, 2012. http://www.bookask.com/book/1033913.html |
| [14] | 儿泻停颗粒临床试验协作组. 儿泻停颗粒治疗小儿急性腹泻病的多中心随机平行对照临床试验[J]. 中医儿科杂志, 2013, 51 (9): 670–675. |
| [15] | 田恬, 胡思源, 李新民, 等. 止泻保童颗粒治疗小儿慢性迁延性腹泻病(脾胃虚弱、寒热凝结证)临床观察[J]. 药物评价研究, 2015, 38 (2): 189–193. |
| [16] | 马融, 付竹, 曾宪涛, 等. 小儿肠胃康颗粒治疗小儿腹泻疗效及安全性的Meta分析[J]. 世界中医药, 2017, 12 (8): 1936–1940. DOI:10.3969/j.issn.1673-7202.2017.08.053 |
| [17] | 马融, 胡思源. 儿科疾病中药临床研究技术要点[M]. 北京: 中国医药科技出版社, 2012: 198. |
| [18] | 胡思源, 马融. 中药临床试验设计实践[M]. 北京: 科学出版社, 2017: 549-559. |
| [19] | Dinleyici EC, Kara A, Dalgic N, et al. Saccharomycesboulardii CNCM Ⅰ-745 reduces the duration of diarrhoea, length of emergency care and hospital stay in children with acute diarrhoea[J]. Beneficial Microbes, 2015, 6 (4): 415–421. DOI:10.3920/BM2014.0086 |
| [20] | Dutta P, Mitra U, Dutta S, et al. Randomised controlled clinical trial of Lactobacillus sporogenes, (Bacillus coagulans), used as probiotic in clinical practice, on acute watery diarrhoea in children[J]. Tropical Medicine & International Health, 2011, 16 (5): 555–561. |
| [21] | Roy SK, Tomkins AM, Akramuzzaman SM, et al. Impact of Zinc Supplementation on Subsequent Morbidity and Growth in Bangladeshi Children With Persistent Diarrhoea[J]. Journal of Health Population & Nutrition, 2007, 25 (1): 67–74. |
| [22] | Lamberti LM, Walker CLF, Chan KY, et al. Oral Zinc Supplementation for the treatment of acute diarrhea in children:a systematic review and meta-analysis[J]. Nutrients, 2013, 5 (11): 4715–4740. DOI:10.3390/nu5114715 |
| [23] | 方鹤松, 段恕诚, 董宗祈, 等. 腹泻病疗效判断标准的补充建议[J]. 中国实用儿科杂志, 1998, 13 (6): 384. |
| [24] | 郑筱萸. 中药新药临床研究指导原则(试行)[S]. 北京: 中国医药科技出版社, 2002: 272-276. |
2. Tianjin University of Traditional Chinese Medicine, Tianjin 300193, China;
3. Tianjin Binhai New District Women and Children Care and Family Planning Service Center, Tianjin 300459, China
 2018, Vol. 35
2018, Vol. 35


