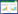文章信息
- 于臻, 马妍, 张琳琳, 张玉莲
- YU Zhen, MA Yan, ZHANG Linlin, ZHANG Yulian
- 成人不寐患者中医证候临床流行病学预调查
- Clinical epidemiology pre-investigation on traditional Chinese medicine syndromes of insomnia in adults
- 天津中医药大学学报, 2020, 39(2): 173-178
- Journal of Tianjin University of Traditional Chinese Medicine, 2020, 39(2): 173-178
- http://dx.doi.org/10.11656/j.issn.1673-9043.2020.02.12
-
文章历史
收稿日期: 2020-01-05
2. 天津中医药大学第二附属医院, 天津 300250
2. Second Affiliated Hospital of Tianjin University of TCM, Tianjin 300250, China
不寐,西医学称之为“失眠”,是指患者对睡眠时间和(或)睡眠质量不满并影响其日间社会功能的一种主观体验,表现为入睡困难、睡眠维持障碍、早醒等形式,常伴有头晕、困倦等日间功能障碍及焦虑、抑郁等精神情绪障碍,并可增加心脏病、高血压、糖尿病、卒中等多种疾病的发病率和病死率[1-2],严重影响着人们身心健康及正常的工作学习和生活[3-4]。相较于西医常规的药物治疗,中医从整体观念、辨证论治入手,方法多样、毒副作用少、疗效确切,因此为了解不寐患者睡眠及中医证候情况,本次研究对来本院就诊的成人不寐患者进行了临床小样本的预调查,现介绍如下。
1 资料与方法 1.1 研究对象将2017年8月—2018年2月就诊于天津中医药大学第二附属医院脑病针灸科、心理科的不寐患者且符合纳入标准并自愿参加本次研究者作为观察对象。
1.2 诊断标准 1.2.1 西医诊断标准参照2014年发布的国际睡眠障碍分类第三版(ICSD-Ⅲ)[5],即失眠的诊断需同时满足A-F各项。A主诉:入睡困难,睡眠维持困难,早醒,不能再适宜的时间上床,不能独自睡眠。B日间功能损害:疲劳,注意力损害,社交或职业能力下降,心境障碍,日间困倦,动力下降,工作或驾驶出错,紧张、头痛,睡眠焦虑。C不能被、没有足够机会或适宜环境所解释。慢性:D≥3次/周;E≥3个月;F不能被其他睡眠障碍解释。短期:D≥3次/周。E < 3个月。F不能被其他睡眠障碍解释。
1.2.2 中医诊断标准参照《中医病证诊断疗效标准》:入寐困难或寐而易醒,醒后不寐,重者彻夜难眠;常伴有头痛、头昏、心悸、健忘、多梦等症[6]。
1.3 纳入标准1)年龄≥18岁且以不寐为第一主诉者。2)同时符合上述不寐中、西医诊断标准者且匹兹堡睡眠质量指数(PSQI)得分>7分。3)患者知情同意并能良好配合者。
1.4 排除标准不能配合调查者,如不能表达自身睡眠情况者、不能填写问卷者或拒绝填写问卷者等。
1.5 研究方法选择具有相关专业知识的中医师作为调查员,并对其进行培训,以尽可能全面、准确地收集资料。使用初步研制的《成人不寐中医证候调查信息采集表》采集患者的一般情况以及不寐中医病因病机、望闻问切四诊症状、证候类型,其中四诊症状中的舌脉按照有无分别赋予1、0分,其余按照症状的有无及轻、中、重赋予0、1、2、3分,并使用睡眠常用评价量表PSQI对患者进行调查,运用Microsoft Excel 2010建立数据库,对缺失值进行回访或均值进行替代,同时对录入数据进行2次核对,以防数据错误。
1.6 统计方法将锁定的数据库导入SPSS 19.0中进行统计分析,计量资料服从正态分布者用均值±标准差(x±s)描述,服从偏态分布者用中位数(四分位数间距)表示,计数资料则使用频次、频率进行描述。对PSQI量表及不寐常见中医症状分别进行分层分析,计量资料服从正态分布者组间比较使用独立样本t检验,偏态分布者组间比较采用秩和检验。同时使用Spearman相关分析探索PSQI及不寐常见中医症状两者之间的相关性,使用SPSS Modeler 14.1关联规则中最经典的Apriori算法[7]分析不寐常见症状之间的关系,以探索挖掘不寐中医证候规律。均以P < 0.05视为具有统计学差异。
2 研究结果本次小样本临床预调查在调查期间共收集符合要求的患者75例进行问卷调查,其中有效问卷75份,总有效率为100%。
2.1 一般情况 2.1.1 人口学资料男性患者25例,女性患者50例。年龄19~87岁,平均(56.20±14.19)岁,以60~79岁年龄的人数最多,占被调查人数的44%。所有患者均为汉族,其中96%的患者来自天津。婚姻状况以已婚者最多,占总调查人数的92.06%,其次为未婚、已婚、丧偶、离异。最常见职业为工人、干部、职员,共占总数的66.67%。文化程度以高中及以上学历者最多,占总调查人数的61.33%。
2.1.2 患病情况76%的患者有既往病史,涉及43个疾病,其中患高血压病者最多,占总调查人数的22.67%,其次为糖尿病、脑梗死。此外,42.67%的患者有家族史,其中59.38%的患者显示有不寐家族史。
2.1.3 生活习惯有吸烟史、饮酒史、饮茶或咖啡等兴奋性饮品者,分别为21例、20例、10例,且男性均多于女性。劳逸方面,以脑力劳动为主者最多,为33例;以体力劳动为主者次之,为30例。
2.2 睡眠情况 2.2.1 病程不寐病程最长30 a,最短1周,其中位数及四分位数间距为2 a 10个月(1 a,7 a),其中90.67%的患者为慢性不寐,即病程≥3个月者。
2.2.2 相关应激事件本次调查中,49.33%的患者记得最初引起不寐的原因,其中6例涉及两种影响因素,因担心个人健康而不寐者最多,共20例,占记得原因患者人数的54.05%,其次为家庭事件及工作原因,分别为15、4例,其他事件中因学习、经济、人际关系、环境者各1例。
2.2.3 类型不寐类型中,有入睡困难、早醒、易醒、寐浅、多梦、彻夜难眠患者分别为82.67%、74.67%、64.00%、64.00%、42.67%和32.00%。92%的患者同时存在两种及以上的不寐类型,即混合型不寐,而17.39%的患者甚至同时存在这6种类型。
2.2.4 PSQI情况本次调查中,匹兹堡睡眠质量指数(PSQI)得分最小为7分,最大21分,分别有3例、1例,平均(15.12±3.22)分,其中72%的患者得分在14~21分之间。被调查者平均上床时间为22点7分(±1.42 h),平均起床时间为早上6点32分(±1.07 h),每夜平均睡眠时间为(4.54±1.61)h。
由PSQI7个分项的得分情况可知,65.33%的患者近1个月服用催眠药物,92%的患者有日间功能障碍即感到困倦、精力不足;所有患者均有睡眠障碍,其中52%的患者夜间起夜。同时对PSQI进行分层分析发现,男性和女性在PSQI总分和7个分项中无显著性差异(详见表 1),不同年龄间PSQI在入睡时间、睡眠时间、睡眠效率及睡眠障碍4项分值上有显著性差异,具体表现为随着年龄的增加,入睡时间延长,睡眠时间缩短、睡眠效率下降,睡眠障碍发生的频率亦逐渐增加。
58.67%的患者涉及两种及以上的病因病机,其中情志失调者最多,其次为年老体衰、劳逸失调、久病、禀赋不足、饮食不节、外邪侵袭,分别占本次调查人数的73.33%、34.67%、29.33%、26.67%、12.00%、5.33%、4.00%。
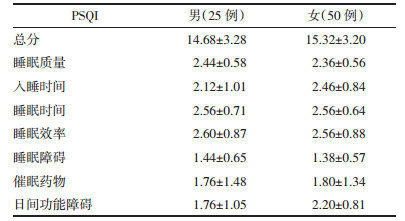
2.3.2 证候类型49.33%的患者涉及两种以上的证型,表 2中列出了10%以上的证候类型,其中涉及心脾两虚证的患者人数最多,占本次调查人数的30.67%。
表 3中列出了出现频次在20次以上的症状共37个,其中涉及7个与睡眠相关的中医症状,按频次从高到低依次为入睡困难、易醒、早醒、多梦、寐浅、日间易困与彻夜难眠;12个精神情志类症状,依次是急躁、心烦、多思虑、乏力、健忘、神疲、易怒、精神不振、易紧张、抑郁、焦虑、注意力不集中;11个躯体性症状,依次是夜尿多、头晕、绝经、形体肥胖、心悸、口干、头重、畏寒肢冷、腰痛与头胀、头昏;舌脉共7条,脉象3条,依次是弦脉、沉脉、滑脉,舌象4条,依次是白苔、齿痕舌、薄苔和胖大舌。
同时将上述常见症状进行分层分析,经K-S检验显示数据为非正态分布,故釆用秩和检验,其性别分层分析结果显示,女性较男性在绝经、寐浅、日间易困、精神不振、情绪低落5个症状上较为明显,其余症状无统计学差异;年龄分层分析结果显示,早醒、神疲、绝经3个症状在不同年龄组间有统计学差异,且随着年龄的增加症状越明显;病程分层分析结果发现,病程越长越影响患者日间功能。
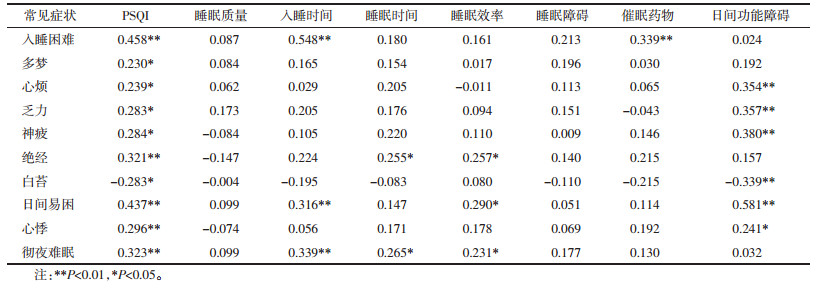
此外,分析不寐中医四诊中常见症状与PSQI量表之间的关系发现,PSQI总分与入睡困难、绝经、日间易困、心悸、彻夜难眠呈正相关(P < 0.01),与多梦、心烦、乏力、神疲亦呈正相关(P < 0.05),而白苔与PSQI总分之间呈现负相关(P < 0.05),详见表 4。
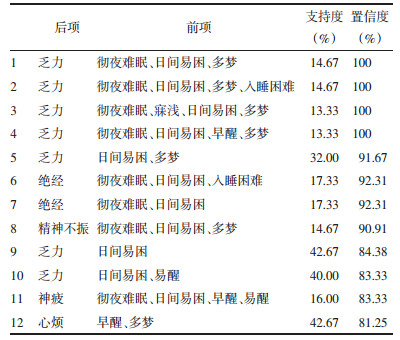
分析上述不寐常见症状之间的关系,取置信度在80%、支持度在10%以上的关联规则,置信度表示在前项出现的条件下,后项出现的概率,而支持度表示前后项在所有事件中同时出现的概率,如彻夜难眠、日间易困与多梦同时出现的情况下,有100%的概率会出现乏力,而这一组合在所有症状组合中出现的概率为14.67%,表 5中的结果显示混合型不寐常与乏力、精神不振、绝经、神疲、心烦症状同时出现。
不寐受多方面因素的影响,心理性、生理性、躯体性、精神性和药物性原因均可引起不寐。据报道[8],女性、老年人易患不寐,性格、生活方式(如饮用咖啡[9]、饮酒[10]、抽烟[11]等)、受教育程度、社会经济地位、婚姻状况、工作生活刺激、环境地域等因素均可引起不寐,且有明显的性别差异[12];精神心理状态,如焦虑、抑郁与不寐三者之间可互相影响[13];躯体性疾病及药物的使用[14]也会引起不寐。此外研究显示不寐有显著的家族聚集倾向[15]。
本次预调查中以女性不寐患者为多,这可能与女性的个性特点有关,中医认为女子“以肝为先天之本”,肝主调畅情志,不寐属精神情志疾病,其与肝关系密切,因而女性更易患此病。且不寐在各年龄层中均可发病,本次调查中患者年龄在19~87岁之间,并以60岁以上老年人最多,《黄帝内经》中早有“老者之气血衰,其肌肉枯,气道涩,五脏之气相搏,其营气衰少而卫气内伐,昼不精,夜不瞑”及“年四十而阴气自半,起居衰矣”的论述,提示老年人不寐与其气血阴阳衰少有关。各职业中以脑力劳动者偏多,可能与其用脑过度、多思虑有关。但受教育程度与文献中低等教育者易患不寐结果不一致,可能与受教育程度较高者对不寐危害的认识及关注度较高有关。此外,本次调查结果显示不寐常伴发多种内科疾病,而婚况、家族史、烟酒茶咖啡等可能影响不寐。
3.2 睡眠情况分析本次预调查中不寐以慢性病程为主,其中因担心个人健康而不寐者最多,其次为家庭事件,这些应激及负性生活事件既是引起不寐的危险因素,也是导致不寐慢性化的维持因素(Perpetuating Factor)[16]。一般将不寐分为入睡困难、易醒、早醒、多梦、睡眠浅5种类型,严重者可出现彻夜难眠,本次调查中以入睡困难者最多,且绝大多数患者同时存在两种及以上不寐类型,即混合型不寐[17]。PSQI是目前应用最广泛的量表[18],其得分越高表示睡眠质量越差,本次调查中PSQI平均是(15.12±3.22)分,其中得分在14~21分之间的人数最多,且不寐患者有意早上床以增加其床上时间,大约为8 h,但每晚平均睡眠时间仍不足6 h,睡眠效率为50%左右,其夜尿情况则可能与老年人肾气渐虚失于封藏有关。在这种情况下多数人会采用促眠药物,而不寐又常常影响其日间功能,可使白天工作、学习效率下降,甚至因此带来意外事故。PSQI总分及7个分项在性别间无统计学差异,说明本次调查中睡眠质量在男女之间尚未发现差别,但其在各年龄组之间有差异,即随着年龄的增加,睡眠质量越差,伴随着催眠药物使用频率的上升,这可能与老年人生理情况下睡眠时间的缩短有关。
3.3 中医证候特征分析本次预调查结果显示,不寐病因病机以情志失调最多,早在《素问·病能论篇》中就有“情有所倚,则卧不安”的论述,《张氏医通》中又曰:“平人不得卧,多起于劳心思虑,喜怒惊恐。”所谓“百病皆生于气”,情志失调使得气机紊乱、阴阳失交则发为不寐。不寐临床常见37个中医症状中,可见不寐多有急躁、心烦、多思虑、易怒、易紧张、抑郁、焦虑等情绪性格问题,影响着其日间功能如出现神疲乏力、健忘、注意力下降等,并常伴随头晕、心悸、口干、头重、头胀、头昏等躯体症状,且多为弦脉,表明不寐肝失疏泄、气机不畅、阴阳失和的病机,而夜尿多、绝经、畏寒肢冷、腰痛症状多与年老体衰相关。分层分析发现:常见症状中绝经、眠浅、日间易困、精神不振、抑郁5个在女性中较为明显,此可能与女子属阴,较为敏感、善于表达有关;在各年龄组之间,随着年龄增大,早醒、神疲、绝经症状越明显,此与老年人气血衰少有关;在不同病程间,随着病程的延长,其乏力、日间易困的日间功能障碍症状更加明显,可见不寐日久由实转虚耗伤气血。与PSQI量表之间的关系中显示,白苔与PSQI总分之间呈现负相关,因薄白苔为正常苔色,且一般主寒证,与不寐阳盛阴衰、阴阳失交的基本病机[19]相吻合。对常见中医症状的关联规则显示多种不寐类型均常与乏力、精神不振、绝经、神疲、心烦症状同时存在的,可见主症常伴随着精神情绪症状。此外,本次预调查中多数患者涉及两种及以上的证型,可见临床中不寐的复杂性,其中以心脾两虚证最多,因思虑劳倦过多、耗伤气血,使得心神失养,发为不寐;其次为痰热内扰、肝郁气滞、肝肾阴虚、肝郁化火、心肾不交等,基本与文献报道相一致[20]。
4 小结通过临床小样本预调查,初步了解、挖掘不寐成人患者临床一般情况、睡眠情况、中医证候特征规律及与应用最为广泛的睡眠评估工具PSQI量表之间的关系,为今后开展大样本的不寐中医证候临床调查与分析奠定基础,以不断提高不寐中医临床辨证论治水平、发挥中医特色治疗优势。
| [1] |
赵恺, 沈慧萍, 何金彩, 等. 慢性失眠障碍患者血清丙二醛、谷胱甘肽过氧化物酶水平及其影响因素[J]. 浙江医学, 2018, 40(6): 616-618, 630. ZHAO K, SHEN H P, HE J C, et al. Serum malondialdehyde, glutathione peroxidase level and its related factors in chronic insomnia patients[J]. Zhejiang Medical Journal, 2018, 40(6): 616-618, 630. |
| [2] |
FORTIER-BROCHU E, MORIN C M. Cognitive impairment in individuals with insomnia:clinical significance and correlates[J]. Sleep, 2014, 37(11): 1787. |
| [3] |
LIAN Y, XIAO J, LIU Y, et al. Associations between insomnia, sleep duration and poor work ability[J]. Journal of psychosomatic research, 2015, 78(1): 45-51. |
| [4] |
TAYLOR D J, MALLORY L J, Lichstein K L, et al. Comorbidity of chronic insomnia with medical problems[J]. Sleep, 2007, 30(2): 213-218. |
| [5] |
高和. 《国际睡眠障碍分类》(第三版)慢性失眠障碍的诊断标准[J]. 世界睡眠医学杂志, 2018, 5(5): 555-557. GAO H. International Classification of sleep disorders (ICSD-3) diagnostic criteria for chronic insomnia[J]. World Journal of Sleep Medicine, 2018, 5(5): 555-557. |
| [6] |
国家中医药管理局. 中医病证诊断疗效标准[M]. 南京: 南京大学出版社, 1994. National Administration of Traditional Chinese Medicine. Standard of diagnosis and curative effect of disease and syndrome in traditional Chinese medicine[M]. Nanjing: Nanjing University Press, 1994. |
| [7] |
AGRAWAL R, SRIKANT R. Fast algorithms for mining associationrules[C]. Santiago: VLDB'94 Proceedings of the 20th International Conference on Very Large Data Bases, 1994: 487-499.
|
| [8] |
VEDAA Ø, KROSSBAKKEN E, GRIMSRUD I D, et al. Prospective study of predictors and consequences of insomnia:personality, lifestyle, mental health, and work-related stressors[J]. Sleep Medicine, 2016, 20: 51-58. |
| [9] |
DAI J, CHIU H F, XIANG Y T, et al. The prevalence of insomnia and its socio-demographic and clinical correlates in older adults in rural China:a pilot study[J]. Aging&mental health, 2013, 17(6): 761-765. |
| [10] |
YOUNGBERG M R, KARPOV I O, BEGLEY A, et al. Clinical and physiological correlates of caffeine and caffeine metabolites in primary insomnia[J]. Journal of Clinical Sleep Medicine, 2011, 7(2): 196-203. |
| [11] |
VOINESCU B I, ORASAN R. Sleep disturbance in relation to alcohol misuse[J]. Journal of Evidence-Based Psychotherapies, 2014, 14(1): 95. |
| [12] |
JAEAHNE A, UNBEHAUN T, FEIGE B, et al. How smoking affects sleep:a polysomnographical analysis[J]. Sleep Medicine, 2012, 13(10): 1286-1292. |
| [13] |
LI R H Y, WING Y K, HO S C, et al. Gender differences in insomnia-a study in the Hong Kong Chinese population[J]. Journal of Psychosomatic Research, 2002, 53(1): 601-609. |
| [14] |
JANSSSON-FROJMARK M, LINDBLOM K. A bidirectional relationship between anxiety and depression, and insomnia A prospective study in the general population[J]. Journal of Psychosomatic Research, 2008, 64(4): 443-449. |
| [15] |
LEBLANC M, MERETTE C, SAVARD J, et al. Incidence and risk factors of insomnia in a population-based sample[J]. Sleep, 2009, 32(8): 1027-1037. |
| [16] |
中国睡眠研究会. 中国失眠症诊断和治疗指南[J]. 中华医学杂志, 2017, 97(24): 1844-1856. China Sleep Research Society. Guidelines for the diagnosis and treatment of insomnia in China[J]. National Medical Journal of China, 2017, 97(24): 1844-1856. |
| [17] |
BIRLING Y, 唐常荣, 汪卫东. 睡眠科失眠患者有关失眠描述的问卷调查[J]. 世界睡眠医学杂志, 2015, 2(6): 328-329. BIRLING Y, TANG C R, WANG W D. A questionnaire survey on the description of insomnia in patients with insomnia in sleep department[J]. World Journal of Sleep Medicine, 2015, 2(6): 328-329. |
| [18] |
路桃影, 李艳, 夏萍, 等. 匹兹堡睡眠质量指数的信度及效度分析[J]. 重庆医学, 2014, 43(3): 260-263. LU T Y, LI Y, XIA P, et al. Analysis on reliability and validity of the Pittsburgh sleep quality index[J]. Chongqing Medicine, 2014, 43(3): 260-263. |
| [19] |
周仲瑛. 中医内科学[M]. 北京: 中国中医药出版社, 2011. ZHOU Y. Internal Medicine of Traditional Chinese Medicine[M]. Beijing: China Press of Traditional Chinese Medicine, 2011. |
| [20] |
张娅, 黄俊山, 吴松鹰, 等. 1379例原发性失眠中医症状和证型临床特征分析[J]. 中华中医药杂志, 2017, 32(4): 1704-1707. ZHANG Y, HUANG J S, WU S Y, et al. Analysis of clinical features of traditional Chinese medicine symptoms and syndromes of 1379 patients with primary insomnia[J]. China Journal of Traditional Chinese Medicine and Pharmacy, 2017, 32(4): 1704-1707. |
 2020, Vol. 39
2020, Vol. 39